慢性腎臓病
CKDは、心筋梗塞などの心血管病(CVD)合併の頻度が高く、また無症状のうちに腎機能が低下し、透析や腎移植を必要とすることも少なくないので注意が必要です。
どのように診断されるのですか?
慢性腎臓病はたんぱく尿とGFR(糸球体ろ過量)で診断されます。
慢性腎臓病(CKD)の定義
以下の項目の両方またはどちらかが3ヶ月以上続くと慢性腎臓病と診断されます。
1. たんぱく尿が出ている。(腎臓の障害がみられる)
→ 尿検査で分かります
2. GFRが60mL/分/1.73㎡未満
→ 血液検査の血清Cr値から分かります
※GFR(糸球体ろ過量)
腎臓の働きの程度はGFRで表されます。GFRは、血清Cr,年齢,性別から推算され、その値を推算GFR値といいます。
血清Cr(クレアチニン)
クレアチニンはたんぱく質が筋肉で分解されてできる老廃物のことで、通常は腎臓の糸球体でろ過されて尿と一緒に排泄されます。腎臓の働きが低下し、排泄ができなくなると、血液中での値が高くなります。血清Cr値は自分の腎臓の働きの程度を把握するための指標となります。
病気の重症度(ステージ) の判断基準は?
慢性腎臓病(CKD)に当てはまる患者さんは非常に多いため、腎機能に合わせて、1~5までのステージに分類されます。
慢性腎臓病ステージ分類
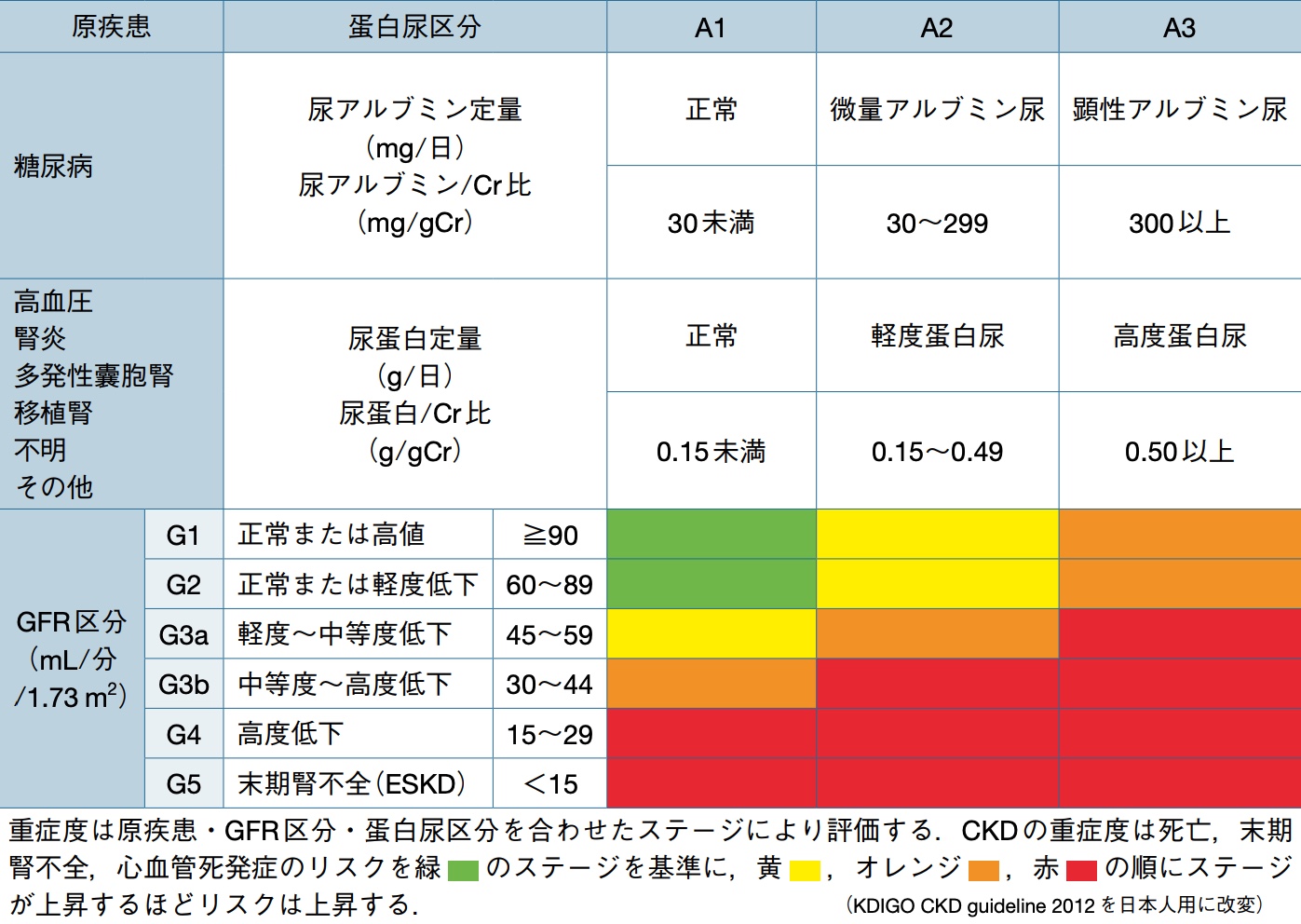
日本腎臓学会「エビデンスに基づくCKD診療ガイドライン2018」より引用
慢性腎臓病(CKD) はなぜ大切なのですか?
慢性腎臓病(CKD)は、腎機能の低下に伴い、心血管病(CVD)を合併する頻度が高くなるというのが特徴です。 また、透析予備軍としての患者さんの数が膨大であることがわかり、注目されています。
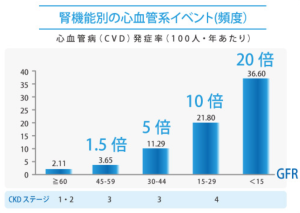
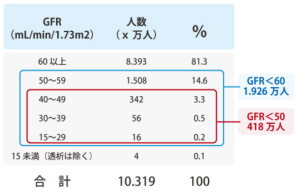
予後は ?
腎機能が完全に回復することはなく、徐々に腎機能が低下していくのが普通です。ただし、慢性腎臓病になった原因にもよりますが、低下してしまった腎機能を維持できる可能性はあります。その予後を規定する因子として、下記が挙げられます。
(1)蛋白尿
糸球体障害を反映する指標であり、少なくとも1g/日(g/gCr)未満、可能であれば、陰性化を目標にします。
(2)腎機能低下
腎機能が低下すればするほど、腎機能悪化速度は速くなるといわれています。
(3)加齢
加齢とともに腎機能低下速度が速くなるといわれています。
(4)高血圧
血圧管理が不十分であれば、腎機能低下速度は速くなります。
慢性腎臓病の合併症
慢性腎臓病(CKD)ステージ3~5においては、腎機能障害に伴い、
(1)尿濃縮力障害
(2)高窒素血症
(3)水・電解質異常(体液過剰、高カリウム血症)
(4)代謝性アシドーシス
(5)腎性貧血
(6)二次性副甲状腺機能亢進症
など、さまざまな合併症が出現します。
合併症の出現は、腎機能低下に伴って、徐々に出現してきますが、その時期については個々の患者でさまざまです。
1.尿濃縮力障害 ~夜トイレに起きますか?~
尿は薄くなったり、濃くなったりします。これは、体内の水分量(体液量)に応じて、腎臓が調節しているからです。
朝起きたときや運動などでたくさんの汗をかいた後は、体から余計な水分が失われないように、尿を濃くします。しかし、腎臓の働きが低下してくると、その力(尿濃縮力)の障害が認められるようになります。
具体的には、たくさんの尿が出る(多尿)、夜中に起きてトイレに行くようになる(夜間尿)、などの症状が出てきます。症状の出にくい慢性腎臓病にあっては、早期から出現する症状です。
2.高窒素血症(老廃物の増加) ~食欲はありますか?~
糸球体の濾過機能が低下するために、血液中の尿素窒素(BUN)、クレアチニン(Cr)、尿酸などが上昇します。
蛋白質の摂り過ぎやエネルギー摂取不足になると、BUNがクレアチニンに比べて高くなり(BUN/Cr比の上昇)、さらに腎臓の糸球体に負担をかけてしまいます(糸球体過剰濾過)。 高度になると、さまざまな尿毒症の症状が出現しますが、通常、透析を必要とするようなCKDステージ5(末期腎不全)まで無症状です。
最も多く認められるのが、食欲不振や悪心などの消化器症状で、その出現はしばしば透析開始のサインになります。
尿毒症の症状
消化器症状:
尿毒症性口臭(アンモニア臭)、食欲不振、悪心・嘔吐、下痢、消化管出血、口内炎
中枢神経症状:
頭痛、意識障害、精神症状(幻覚)、振戦、痙攣→尿毒症性昏睡
末梢神経症状:
左右対称の知覚障害、restless leg、burning feet 症候群
血液異常による症状:
貧血(動悸・息切れ、倦怠感、易疲労感)、出血傾向
その他:
皮膚・粘膜への色素沈着、かゆみ、尿素結晶析出(uremic frost)、網膜症、網膜剥離、結膜への異所性石灰化(赤目症候群;red eye)、免疫不全による重症感染症・日和見感染症など
3.水・電解質異常(体液過剰、高カリウム血症) ~むくみはないですか?~
水分だけでなく、電解質と呼ばれる、ナトリウム(Na)やカリウム(K)なども、腎臓が適切に計算をして調節しています。
体の中に入った塩分(ナトリウム)やカリウムは、そのほとんどが腎臓から排泄されます。そのため腎臓の機能が低下すると、その排泄が十分にできなくなります。排泄できる量より多く摂取してしまうと、塩分は水分と一緒になって「体液過剰」になり、カリウムは濃度が上がる「高カリウム血症」になります。
「体液過剰」はむくみや高血圧などをもたらし、進行すると「うっ血性心不全」「肺水腫」になることもあります。
「高カリウム血症」は手や口のしびれや不整脈が出現し、高度になると心臓が止まってしまいます。両者ともに命にかかわる危険なものであり、それゆえ塩分制限やカリウム制限は非常に大切なのです。
4.代謝性 アシドーシス
人間の体は、弱アルカリ性です。体は酸性の物質を多く作っていますが、肺は呼吸により炭酸ガスとして排泄し、腎臓は尿を酸性にすることにより排泄しています。したがって、腎臓の働きが低下すると、体は酸性に傾きます。ほぼ無症状ですが、血液中のカリウムを上昇させたりします。
5.腎性貧血 ~動悸・息切れはしませんか?~
貧血とは、血液中の赤血球の数が少なくなることです。赤血球は、骨の中にある骨髄で作られますが、何らかの原因で赤血球が少なくなると、腎臓から造血ホルモン(エリスロポエチン)が出てきて、骨髄での赤血球の産生を増やすように働きかけ、貧血にならないようにします。
しかし、腎臓の機能が低下すると、貧血があってもエリスロポエチンを作ることができず、貧血が徐々に進行します。これを「腎性貧血」といいます。
主な症状は、労作時に感じる動悸や息切れです。特に、階段を上るときに感じることが多く、倦怠感を自覚することもあります。一般に良く使われる「貧血を起こして倒れた」などという表現で使われる「貧血」は「失神発作」や「起立性低血圧」のことが多いようです。
6.二次性副甲状腺機能亢進症 (腎性骨症)
体の中に必要なカルシウムは、腸管から吸収されます。そのとき、肝臓と腎臓で力をつけてもらった(活性化された)ビタミンDの力が必要です。
しかし、腎臓の機能が低下すると、ビタミンDの活性化ができなくなり、カルシウムの吸収が不足し、血液中のカルシウム濃度が低下します。
血中のカルシウム濃度を正常化するために、副甲状腺の働きが亢進し、副甲状腺ホルモン(PTH)が多く出てきて、骨からカルシウムを吸収します。また、腎臓からのリンの排泄が少なくなるために、高リン血症を認めますが、これも副甲状腺機能を亢進させます。
その結果、カルシウムとリンのバランスが崩れ、骨が弱くなってしまいます。
治療は ?
腎機能がほぼ正常なCKDステージ1~3では、可能な限り、原疾患の治療を十分に行うべきです。さらに、規則正しい生活、減塩・蛋白制限を含めた食事管理、血圧管理、などが大切です。
(1)生活
メタボリック症候群などの生活習慣病を起こさないように、適度な運動を行うことが奨められます。慢性腎臓病では、禁煙、節酒が原則で、睡眠障害の改善も大切です。水分については、著明な浮腫を認める場合や透析を必要とするような場合を除いて、脱水にならないように十分に摂取するよう心がけます。漢方薬や鎮痛薬の常用は、薬剤性腎障害の可能性があるため、その使用には注意が必要です。また健康食品やサプリメントに関しても積極的には奨められません。
(2)食事
塩分の過剰摂取は、高血圧をきたしやすく、また高血圧は腎機能障害を助長するため、慢性腎臓病において塩分制限は基本となります。特に浮腫や高血圧を伴う場合は、1日6g未満を目標にします。蛋白制限に関しては、腎機能の程度によって異なってきます。腎機能が低下してくると、働かなくなる糸球体濾過装置が多くなり、残っている糸球体に過度の負担がかかってきます。食事蛋白を控え、その老廃物を少なくして、その負担を軽減するようにします。ただし、カロリー不足や厳しすぎる蛋白制限は、痩せや低栄養といった障害も出てきてしまうので、個人に合わせた食事管理を行います。カリウムについても生野菜、果物など摂取制限が必要です。
(3)血圧と薬剤
130/80以下、尿蛋白1g/日以上では、125/75以下を目標に、生活習慣の改善、塩分制限とともに降圧薬を使用します。降圧薬の種類はたくさんありますが、CKDの場合は、血圧を十分に下げることと糸球体に負担をかけないようにするため、アンジオテンシン受容体拮抗薬(ARB)やカルシウム拮抗薬(CCB)がよく使用されます。腎性貧血に対しては、1ヶ月に1回程度のエリスロポエチンの皮下注射(静脈注射)を行います。治療中に鉄分が不足してきた場合には、鉄剤を服用します。副甲状腺機能亢進症に対しては、活性化ビタミンD製剤を使用し、高リン血症に対しては、食事中のリンを吸着するリン吸着薬(炭酸カルシウム等)を服用します。
(4)肥満
減量が基本です。標準体重[(身長m)x(身長m)x 22]を基準にしますが、人により体型の違いがあるため、若い頃(25歳くらい)の体重や体脂肪率も参考にすることもあります。コレステロールや中性脂肪の正常化も一つの目標になります。